Гастроентерологията е медицинска специалност, която се занимава с диагностика, лечение и профилактика на заболявания на храносмилателната система. Тази област обхваща органите като стомах, черва, черен дроб, жлъчен мехур и панкреас. Гастроентеролозите са специалисти, които притежават задълбочени знания и умения за справяне със състояния като гастрит, язви, колити, хепатити и различни видове рак на храносмилателния тракт.
Клиниките и отделенията по гастроентерология предлагат разнообразни услуги, включително ендоскопски изследвания като гастроскопия и колоноскопия, които позволяват визуален преглед и диагностика на вътрешните органи. Също така се извършват и лабораторни тестове за определяне на специфични инфекции или метаболитни нарушения.
Приоритетите на гастроентерологията включват ранната диагностика и навременното лечение, което може значително да подобри качеството на живот на пациентите. Също така, гастроентерологията играе важна роля в профилактиката и управлението на хронични заболявания, като поддържа баланса на стомашно-чревната система и предотвратява развитието на усложнения.
С развитието на медицинската технология и научните изследвания, гастроентерологията постоянно се обновява и разширява своите възможности, предлагайки на пациентите най-модерни и ефективни методи за лечение и диагностика.
Alcune delle malattie più tipiche del tratto gastrointestinale sono:
Ulcera dello stomaco e del duodeno
Le ulcere gastriche sono piaghe dolorose nel rivestimento dello stomaco. Le ulcere gastriche si verificano quando lo spesso strato di muco che protegge lo stomaco dai succhi digestivi si riduce. Questo permette agli acidi digestivi di intaccare i tessuti che rivestono lo stomaco, causando un'ulcera. Le ulcere dello stomaco possono essere facilmente guarite, ma possono diventare gravi senza un trattamento adeguato.
Le ulcere gastriche sono quasi sempre causate da:
- infezione da batterio Helicobacter pylori
- uso a lungo termine di farmaci antinfiammatori non steroidei, come aspirina, ibuprofene o naprossene
- Una rara condizione nota come sindrome di Zollinger-Ellison può causare ulcere gastriche e intestinali aumentando la produzione di acido nell'organismo. Si ritiene che questa sindrome causi meno dell'1% di tutte le ulcere peptiche.
Sintomi dell'ulcera gastrica:
L'ulcera gastrica è caratterizzata da una serie di sintomi. La gravità dei sintomi dipende dalla gravità dell'ulcera. Il sintomo più comune è una sensazione di bruciore o dolore al centro dell'addome, tra il petto e la pancia. Il dolore è solitamente più intenso quando lo stomaco è vuoto e può durare da pochi minuti a diverse ore.
Altri segni e sintomi comuni di un'ulcera includono:
- dolore sordo allo stomaco
- Dimagrimento
- nausea o vomito
- gonfiore
- eruttazione o reflusso acido
- bruciore di stomaco, che è una sensazione di bruciore al petto
- dolore che può migliorare mangiando, bevendo o assumendo antiacidi
- anemia, i cui sintomi possono includere stanchezza, dispnea o pelle più pallida
- feci scure e catramose
- vomito sanguinolento o simile a fondi di caffè
Consultare un gastroenterologo in caso di sintomi di ulcera gastrica. Anche se il disagio può essere lieve, l'ulcera può peggiorare se non viene trattata. Le ulcere sanguinanti possono diventare pericolose per la vita.
Malattia da reflusso gastroesofageo
La malattia da reflusso gastroesofageo (GERD) è un disturbo digestivo che si verifica quando i succhi gastrici acidi o il cibo e i liquidi risalgono dallo stomaco verso l'esofago. Di solito si verifica a causa dell'indebolimento dell'anello muscolare in fondo all'esofago. La GERD colpisce persone di tutte le età, dai bambini agli anziani. La malattia provoca sintomi come bruciore di stomaco e un sapore sgradevole nella parte posteriore della bocca.
Spesso la GERD può essere controllata con i farmaci, ma a volte può essere necessario un intervento chirurgico per correggere il problema.
Sintomi di GERD:
- bruciore di stomaco - una fastidiosa sensazione di bruciore al petto che spesso si verifica dopo aver mangiato
- reflusso acido - gli acidi dello stomaco tornano in bocca e causano uno sgradevole sapore acido
- esofagite - esofago infiammato
- alito cattivo
- gonfiore e rutto
- Nausea
- dolore alla deglutizione e/o difficoltà a deglutire
Trattamento della malattia da reflusso gastroesofageo:
- cambiamenti nella dieta: si tratta di consumare pasti più piccoli ma più frequenti, evitare cibi o bevande che scatenano i sintomi, mantenere un peso sano.
- farmaci da banco - antiacido o alginato
- farmaci più potenti su prescrizione, tra cui gli inibitori della pompa protonica (PPI) e gli antagonisti dei recettori H2 (H2RA)
Potrebbe essere necessario assumere farmaci solo quando si manifestano i sintomi, anche se potrebbe essere necessario un trattamento a lungo termine se il problema peggiora.
L'intervento chirurgico per bloccare la fuoriuscita dei succhi gastrici nell'esofago può essere consigliato se i farmaci non aiutano o se non si vuole assumerli per lungo tempo.
Tumori stromali del tratto gastrointestinale
I tumori stromali gastrointestinali sono sarcomi dei tessuti molli che possono essere localizzati in qualsiasi parte dell'apparato digerente. Le sedi più comuni sono lo stomaco e l'intestino tenue. I tumori gastrointestinali hanno inizio in cellule nervose specializzate situate nelle pareti dell'apparato digerente. La causa esatta dei tumori stromali gastrointestinali è sconosciuta. Tuttavia, 95% dei pazienti con tumori gastrointestinali presentano una proteina chiamata Kit (CD 117) che è diventata anomala, causando una crescita più rapida delle cellule normali che diventano cancerose.
Più della metà dei tumori stromali gastrointestinali ha inizio nello stomaco. La maggior parte delle altre inizia nell'intestino tenue, ma possono iniziare in qualsiasi punto del tratto digestivo. Un piccolo numero inizia al di fuori del tratto gastrointestinale, in aree vicine come l'omento (lo strato di tessuto adiposo simile a un grembiule che ricopre gli organi nell'addome) o il peritoneo (il sottile rivestimento degli organi e delle pareti all'interno dell'addome).
Sembra che alcuni tumori stromali gastrointestinali abbiano maggiori probabilità di altri di crescere in altre aree o di diffondersi in altre parti del corpo. I medici esaminano alcuni fattori per capire se un tumore stromale ha la probabilità di crescere e diffondersi rapidamente, come ad esempio:
- Le dimensioni del tumore
- Dove si trova nel tratto gastrointestinale
- La velocità di divisione delle cellule tumorali
Altri tumori del tratto gastrointestinale
I tumori stromali gastrointestinali non sono uguali ad altri tumori gastrointestinali più comuni che si sviluppano da altri tipi di cellule.
I tumori possono insorgere in qualsiasi punto del tratto gastrointestinale, dall'esofago all'ano. La maggior parte dei tumori che hanno inizio nel tratto gastrointestinale, tra cui la maggior parte dei tumori dell'esofago, dello stomaco e del colon-retto, hanno inizio nelle cellule delle ghiandole che ricoprono quasi tutto il tratto gastrointestinale. I tumori che si sviluppano in queste cellule sono chiamati adenocarcinomi.
I tumori possono insorgere anche nelle cellule squamose, le cellule piatte che rivestono alcune parti del tratto gastrointestinale, come l'esofago superiore e la parte terminale dell'ano. Le crescite cancerose che partono da queste cellule sono chiamate carcinomi a cellule squamose.
Anche nel tratto gastrointestinale sono presenti cellule neuroendocrine. Queste cellule hanno alcune caratteristiche in comune con le cellule nervose, ma altre con le cellule che producono ormoni (endocrine). I tumori che si sviluppano da queste cellule sono chiamati tumori neuroendocrini. Questi tumori si trovano raramente nel tratto gastrointestinale. I tumori carcinoidi sono un esempio di tumore neuroendocrino presente nel tratto gastrointestinale.
Altri tumori gastrointestinali rari comprendono vari tipi di sarcomi dei tessuti molli, quali:
- Leiomiosarcoma: tumore della muscolatura liscia
- Angiosarcomi: cancro delle cellule dei vasi sanguigni
- Tumori maligni della guaina nervosa periferica: cancro delle cellule che sostengono e proteggono i nervi.
I tumori stromali gastrointestinali si differenziano da questi altri tipi di tumori gastrointestinali. Partono da diversi tipi di cellule, necessitano di diversi tipi di trattamento e hanno una prognosi (prospettive) diversa. Per questo motivo i medici devono scoprire se una persona con un tumore nel tratto gastrointestinale ha un tumore stromale, un altro tipo di cancro o una malattia non cancerosa.
Malattia di Crohn
La malattia di Crohn è un tipo di malattia infiammatoria intestinale. Provoca un'infiammazione del tratto digestivo che può portare a dolori addominali, diarrea grave, affaticamento, perdita di peso e malnutrizione. L'infiammazione causata dalla malattia di Crohn può coinvolgere diverse aree del tratto digestivo. Questa infiammazione spesso si estende agli strati più profondi dell'intestino.
Sintomi:
Nella malattia di Crohn può essere colpita qualsiasi parte dell'intestino tenue o crasso. In alcune persone la malattia è limitata al solo colon. I segni e i sintomi della malattia di Crohn possono variare da lievi a gravi. Di solito si sviluppano gradualmente, ma a volte compaiono all'improvviso, senza preavviso. Ci possono anche essere periodi di tempo in cui non ci sono segni o sintomi (remissione).
Quando la malattia è attiva, i segni e i sintomi possono includere:
- Diarrea
- Alta temperatura
- Stanchezza
- Dolori e crampi addominali
- Sangue nelle feci
- Piaghe in bocca
- Diminuzione dell'appetito e perdita di peso
- Dolore vicino o intorno all'ano dovuto all'infiammazione di una fistola
Le persone affette da malattia di Crohn grave possono anche ammalarsi:
- Infiammazione della pelle, degli occhi e delle articolazioni
- Infiammazione del fegato o dei dotti biliari
- Calcoli renali
- Carenza di ferro (anemia)
- Crescita lenta o sviluppo sessuale nei bambini
Motivi:
La causa esatta della malattia di Crohn rimane sconosciuta. Un tempo si sospettavano la dieta e lo stress, ma oggi i medici sanno che questi fattori possono aggravare ma non causare la malattia di Crohn. Diversi fattori, come l'ereditarietà e il malfunzionamento del sistema immunitario, giocano probabilmente un ruolo nel suo sviluppo.
- Sistema immunitario. È possibile che un virus o un batterio scatenino la malattia di Crohn. Quando il sistema immunitario cerca di combattere il microrganismo invasore, una risposta immunitaria anomala lo porta ad attaccare anche le cellule del tratto digestivo.
- Ereditarietà. Il morbo di Crohn è più comune nelle persone che hanno familiari affetti dalla malattia, quindi i geni possono avere un ruolo nello sviluppo della malattia. Tuttavia, la maggior parte delle persone affette dal morbo di Crohn non ha una storia familiare della malattia.
Complicazioni:
La malattia di Crohn può portare a una o più delle seguenti complicazioni:
- Ostruzione intestinale. La malattia di Crohn può interessare l'intero spessore della parete intestinale. Con il tempo, alcune parti dell'intestino possono restringersi, bloccando il flusso del contenuto digestivo. Può essere necessario un intervento chirurgico per rimuovere la parte malata dell'intestino.
- Sprezzante. L'infiammazione cronica può portare a piaghe aperte (ulcere) in qualsiasi punto del tratto digestivo, compresi la bocca e l'ano.
- Fistole. A volte le ulcere possono diffondersi interamente attraverso la parete intestinale, creando una fistola - un collegamento anomalo tra diverse parti del corpo. Le fistole possono svilupparsi tra l'intestino e la pelle o tra l'intestino e un altro organo. Le fistole vicino o intorno alla zona anale (perianale) sono il tipo più comune. Quando le fistole si sviluppano nell'addome, il cibo può bypassare aree dell'intestino necessarie per l'assorbimento. Le fistole possono formarsi tra gli intestini, nella vescica o nella vagina, o attraverso la pelle, causando un drenaggio continuo del contenuto dell'intestino sulla pelle. In alcuni casi, la fistola può formare un ascesso, che può essere pericoloso per la vita se non viene trattato.
- Fessura anale. Si tratta di una piccola lacerazione del tessuto che danneggia l'ano o la pelle intorno all'ano, dove possono insorgere infezioni. Spesso è associata a movimenti intestinali dolorosi e può portare a una fistola perianale.
- Malnutrizione. Diarrea, dolori addominali e crampi possono rendere difficile l'alimentazione o l'assorbimento di sostanze nutritive da parte dell'intestino. Inoltre, spesso si sviluppa un'anemia dovuta alla carenza di ferro o di vitamina B-12 causata dalla malattia.
- Cancro del colon. La malattia di Crohn aumenta il rischio di cancro al colon. Le linee guida generali per lo screening del cancro del colon per le persone senza malattia di Crohn prevedono una colonscopia ogni 10 anni a partire dai 50 anni.
- Altri problemi di salute. La malattia di Crohn può causare problemi in altre parti del corpo. Questi problemi includono anemia, malattie della pelle, osteoporosi, artrite e malattie della cistifellea o del fegato.
- Rischi dei farmaci. Alcuni farmaci per la malattia di Crohn, che agiscono bloccando le funzioni del sistema immunitario, sono associati a un piccolo rischio di sviluppare tumori come il linfoma e il cancro della pelle. Inoltre, aumentano il rischio di infezioni. I corticosteroidi possono essere associati al rischio di osteoporosi, fratture ossee, cataratta, glaucoma, diabete e ipertensione, tra le altre condizioni.
- Coaguli di sangue. La malattia di Crohn aumenta il rischio di formazione di coaguli di sangue nelle vene e nelle arterie.
- La malattia di Crohn può essere dolorosa e debilitante e talvolta può portare a complicazioni pericolose per la vita.
Sebbene non esista una cura nota per la malattia di Crohn, le terapie possono ridurre significativamente i segni e i sintomi e persino portare a una remissione a lungo termine e alla guarigione dell'infiammazione. Con il trattamento, molte persone affette dalla malattia di Crohn sono in grado di vivere bene.
Colite ulcerosa
La colite ulcerosa è una malattia che porta all'infiammazione e all'ulcerazione del colon e del retto. I sintomi principali della malattia attiva sono dolore addominale e diarrea mista a sangue. Possono anche verificarsi perdita di peso, febbre e anemia.
La causa esatta della colite ulcerosa è sconosciuta, anche se si pensa che derivi da un problema del sistema immunitario.
Condizione autoimmune:
Il sistema immunitario è la difesa dell'organismo contro le infezioni. Molti esperti ritengono che la colite ulcerosa sia una condizione autoimmune (quando il sistema immunitario attacca erroneamente i tessuti sani). Il sistema immunitario normalmente combatte le infezioni rilasciando globuli bianchi nel sangue per distruggere la causa dell'infezione. Questo provoca gonfiore e arrossamento (infiammazione) del tessuto corporeo nell'area infetta. Nella colite ulcerosa, una delle principali ipotesi è che il sistema immunitario scambi i "batteri amici" del colon, che favoriscono la digestione, per un'infezione dannosa, provocando l'infiammazione del colon e del retto. In alternativa, alcuni ricercatori ritengono che un'infezione virale o batterica inneschi il sistema immunitario, ma che per qualche motivo questo non si "spenga" dopo la fine dell'infezione e continui a causare infiammazioni. È stato anche ipotizzato che non si tratti di un'infezione e che il sistema immunitario stia semplicemente cedendo da solo, oppure che vi sia uno squilibrio tra batteri buoni e cattivi nell'intestino.
Genetica:
Anche i geni ereditari sembrano essere un fattore nello sviluppo della colite ulcerosa. Alcuni studi hanno rilevato che più di una persona su quattro affetta da colite ulcerosa ha una storia familiare di questa patologia. I ricercatori hanno identificato diversi geni che sembrano rendere le persone più inclini a sviluppare la colite ulcerosa. Si ritiene che molti di questi geni svolgano un ruolo nel sistema immunitario.
Fattori ambientali:
Anche il luogo e il modo in cui si vive sembrano influenzare le probabilità di sviluppare la colite ulcerosa, suggerendo che i fattori ambientali sono importanti. Ad esempio, la condizione è più comune nelle aree urbane dell'Europa occidentale e dell'America settentrionale. Sono stati studiati diversi fattori ambientali che possono essere collegati alla colite ulcerosa, tra cui l'inquinamento atmosferico, i farmaci e alcune diete. Sebbene non sia ancora stato identificato alcun fattore, i Paesi con servizi igienici migliori sembrano avere una popolazione più numerosa di persone affette da questa malattia. Ciò suggerisce che la ridotta esposizione ai batteri può essere un fattore importante.
Diagnosi di colite ulcerosa:
- Gli esami del sangue possono evidenziare la presenza di anemia o infiammazione.
- I campioni di feci possono aiutare a escludere un'infezione o un parassita nel colon. Possono anche mostrare se c'è del sangue nascosto nelle feci.
- La sigmoidoscopia flessibile consente di esaminare la parte inferiore del colon. Un tubo flessibile viene inserito nella parte inferiore del colon. Il tubo ha una piccola luce e una telecamera all'estremità. Con un piccolo strumento si preleva un pezzo di rivestimento del colon inferiore. Questa operazione si chiama biopsia.
- La colonscopia è lo stesso processo della sigmoidoscopia flessibile, con la differenza che viene esaminato l'intero colon e non solo la parte inferiore.
- Le radiografie sono meno comuni per diagnosticare la malattia, ma possono essere assegnate in casi particolari
Trattamento della colite ulcerosa:
Il trattamento della colite ulcerosa ha due obiettivi principali. Il primo è sentirsi meglio e dare al colon la possibilità di guarire. Il secondo è quello di prevenire ulteriori esacerbazioni. Per raggiungere questi obiettivi potrebbe essere necessaria una combinazione di modifiche alla dieta, farmaci o interventi chirurgici.
Dieta. Alcuni alimenti possono peggiorare i sintomi della colite ulcerosa. Una dieta equilibrata con molte fibre, proteine magre, frutta e verdura dovrebbe fornire una quantità sufficiente di vitamine e nutrienti.
Farmaci:
- Antibiotici - Combattono le infezioni e lasciano che il colon guarisca.
- Aminosalicilati - Questi farmaci contengono acido 5-aminosalicilico (5-ASA), che combatte l'infiammazione e aiuta a controllare i sintomi.
- Corticosteroidi. Se gli aminosalicilati non funzionano o i sintomi sono gravi, questi farmaci antinfiammatori possono essere somministrati come trattamento per un breve periodo.
- Immunomodulatori - Contribuiscono a bloccare l'attacco del sistema immunitario al colon.
- Preparati biologici. Sono costituiti da proteine anziché da sostanze chimiche. Sono utilizzati nelle persone affette da colite ulcerosa grave.
- Chirurgia. Se gli altri trattamenti non funzionano o la condizione è grave, può essere necessario un intervento chirurgico per rimuovere il colon (colectomia) o il colon e il retto (proctocolectomia). Con la procolectomia, l'intestino tenue può essere collegato all'ano, evitando così l'ileostomia.
Epatite
L'epatite è una malattia infiammatoria del fegato. Spesso è causata da un'infezione virale, ma esistono altre possibili cause di epatite. Queste includono l'epatite autoimmune e l'epatite che si verifica come conseguenza secondaria di droghe, tossine e alcol. L'epatite autoimmune è una malattia che si verifica quando l'organismo produce anticorpi contro il tessuto epatico.
Le infezioni virali del fegato classificate come epatiti comprendono le epatiti A, B, C, D ed E. Ogni tipo di epatite trasmessa per via virale è causata da un virus diverso.
- Epatite A - L'epatite A è causata dall'infezione del virus dell'epatite A (HAV). Questo tipo di epatite si trasmette più comunemente attraverso il consumo di cibo o acqua contaminati dalle feci di una persona infetta da epatite A.
- Epatite B - L'epatite B si trasmette attraverso il contatto con fluidi corporei infetti, come sangue, perdite vaginali o sperma, contenenti il virus dell'epatite B (HBV). L'uso di droghe per via parenterale, i rapporti sessuali con un partner infetto o la condivisione di rasoi con una persona infetta aumentano il rischio di contrarre l'epatite B.
- Epatite C - L'epatite C si trasmette per contatto diretto con fluidi corporei contaminati, di solito attraverso l'uso di droghe per iniezione e il contatto sessuale.
- Epatite D - Chiamata anche epatite delta, l'epatite D è una grave malattia del fegato causata dal virus dell'epatite D (HDV). L'infezione avviene attraverso il contatto diretto con il sangue infetto. L'epatite D è una forma rara di epatite che si manifesta solo in associazione con l'infezione da epatite B. Il virus dell'epatite D non è in grado di replicarsi senza la presenza dell'epatite B.
- Epatite E - L'epatite E è una malattia causata dal virus dell'epatite E (HEV). L'epatite E si manifesta soprattutto nelle aree con scarse condizioni igienico-sanitarie e di solito deriva dall'ingestione di materiale fecale che contamina la rete idrica.
Cause di epatite non infettiva:
- Alcool e altre tossine
Un consumo eccessivo di alcol può causare danni al fegato e infiammazioni. Questo fenomeno è talvolta chiamato epatite alcolica. L'alcol danneggia direttamente le cellule del fegato. Nel tempo, può causare danni permanenti e portare a insufficienza epatica e cirrosi. Altre cause tossiche di epatite sono l'uso eccessivo o il sovradosaggio di farmaci e l'esposizione a veleni.
- Reazione autoimmune
In alcuni casi, il sistema immunitario considera il fegato come un oggetto dannoso e inizia ad attaccarlo. Questo provoca infiammazione e ostacola la funzione epatica. Si verifica più spesso nelle donne che negli uomini.
Sintomi comuni dell'epatite:
Se si è affetti da forme infettive di epatite cronica, come l'epatite B e C, è possibile che all'inizio non si manifestino sintomi. I sintomi possono non comparire finché il danno non compromette la funzionalità epatica. I segni e i sintomi dell'epatite acuta si manifestano rapidamente. Essi comprendono:
- fatica
- sintomi influenzali
- urina scura
- sgabelli pallidi
- dolore addominale
- perdita di appetito
- perdita di peso inspiegabile
- ingiallimento della pelle e degli occhi, che può essere un segno di ittero
L'epatite cronica si sviluppa lentamente, quindi questi segni e sintomi possono essere troppo impercettibili per essere notati.
Come viene diagnosticata l'epatite?
- Esame fisico: dolore o tensione addominale, fegato ingrossato, pelle e occhi gialli.
- Test di funzionalità epatica - campioni di sangue per determinare l'efficienza del fegato. I risultati anomali di questi esami possono essere la prima indicazione di un problema, soprattutto se non ci sono segni di malattia. Livelli elevati di enzimi epatici possono indicare che il fegato è stressato, danneggiato o non funziona correttamente.
- Ecografia - L'ecografia dell'addome può rivelare: liquido nell'addome, danni o ingrossamento del fegato, tumori epatici, anomalie della cistifellea.
- Biopsia epatica - La biopsia epatica è una procedura invasiva che prevede il prelievo di un campione di tessuto dal fegato. Può essere eseguita attraverso la pelle con un ago e non richiede un intervento chirurgico. Per guidare il campione bioptico si usa di solito l'ecografia.
Come si cura l'epatite?
Le opzioni di trattamento dipendono dal tipo di epatite e dal fatto che l'infezione sia acuta o cronica.
- Epatite A
L'epatite A di solito non richiede un trattamento perché è una malattia di breve durata. Se i sintomi sono molto fastidiosi, può essere consigliato il riposo a letto. In caso di vomito o diarrea, è necessario idratarsi e seguire una dieta nutriente. Il vaccino contro l'epatite A è disponibile per prevenire questa infezione.
- Epatite B
L'epatite B acuta non richiede un trattamento specifico.
L'epatite B cronica viene trattata con farmaci antivirali. Questo tipo di trattamento può essere costoso perché deve durare diversi mesi o anni. Il trattamento dell'epatite B cronica richiede anche valutazioni mediche e monitoraggi regolari per determinare se il virus risponde al trattamento. L'epatite B può essere prevenuta con la vaccinazione.
- Epatite C
I farmaci antivirali sono utilizzati per il trattamento delle forme acute e croniche di epatite C. Le persone che sviluppano l'epatite C cronica vengono solitamente trattate con una combinazione di terapie farmacologiche antivirali. Potrebbero anche essere necessari ulteriori esami per determinare la forma migliore di trattamento. Le persone che sviluppano una cirrosi o una malattia epatica a causa dell'epatite C cronica possono essere candidate a un trapianto di fegato. Non esiste una vaccinazione contro l'epatite C.
- Epatite D
Attualmente non sono disponibili farmaci antivirali per il trattamento dell'epatite D. L'epatite D può essere prevenuta con la vaccinazione contro l'epatite B, dal momento che l'infezione da epatite B è necessaria per lo sviluppo dell'epatite D.
- Epatite E
Per il trattamento dell'epatite E non sono disponibili terapie mediche specifiche. Poiché l'infezione è spesso acuta, di solito si risolve da sola. Alle persone affette da questo tipo di infezione viene spesso consigliato di riposare adeguatamente, di bere molti liquidi, di assumere sufficienti sostanze nutritive e di evitare l'alcol.
Epatite autoimmune:
I corticosteroidi, come il prednisone o la budesonide, sono estremamente importanti nel trattamento precoce dell'epatite autoimmune. Sono efficaci in circa l'80% delle persone affette da questa patologia. L'azotiprina (Imuran), un farmaco che sopprime il sistema immunitario, è spesso inclusa nel trattamento. Può essere utilizzato con o senza steroidi. Altri farmaci immunosoppressori, come il micofenolato (CellCept), il tacrolimus (Prograf) e la ciclosporina (Neoral) possono essere utilizzati in alternativa all'azatioprina.
Consigli per prevenire l'epatite:
- Igiene - La pratica di una buona igiene è uno dei modi principali per evitare di contrarre l'epatite A ed E.
- L'epatite B, C e D, che si trasmette attraverso il sangue contaminato, si può prevenire con:
- non condividere gli aghi per la droga
- non condividere i rasoi
- non usare lo spazzolino di qualcun altro
- non toccare il sangue versato
- Le epatiti B e C possono essere contratte anche attraverso il contatto sessuale. Praticare sesso sicuro utilizzando il preservativo può contribuire a ridurre il rischio di infezione.
- Vaccini - L'uso dei vaccini è una chiave importante per prevenire l'epatite. Sono disponibili vaccinazioni per prevenire lo sviluppo dell'epatite A e B. I vaccini contro l'epatite C sono attualmente in fase di sviluppo. La vaccinazione contro l'epatite E è disponibile in Cina.
Complicazioni dell'epatite:
L'epatite B o C cronica può spesso portare a problemi di salute più gravi. Poiché il virus colpisce il fegato, le persone affette da epatite cronica B o C sono a rischio:
- malattia epatica cronica
- cirrosi
- cancro al fegato
Cirrosi epatica
La cirrosi è una grave malattia cronica del fegato. La cirrosi è spesso causata dall'esposizione prolungata a tossine come l'alcol o da infezioni virali.
Come si sviluppa la cirrosi?
Il fegato è un organo molto resistente e di solito è in grado di rigenerare le cellule danneggiate. La cirrosi si sviluppa quando i fattori che danneggiano il fegato, come l'alcol e le infezioni virali croniche, sono presenti per un lungo periodo di tempo. Quando ciò accade, il fegato si lesiona e forma una cicatrice/ciatria. La cicatrice del fegato non può funzionare correttamente e alla fine può portare alla cirrosi. La cirrosi causa il restringimento e l'indurimento del fegato. Ciò rende difficile l'afflusso di sangue ricco di nutrienti al fegato dalla vena porta. La vena porta trasporta il sangue dagli organi digestivi al fegato. La pressione nella vena porta aumenta quando il sangue non può passare nel fegato. Il risultato finale è una grave condizione chiamata ipertensione portale, in cui la vena sviluppa una pressione sanguigna elevata. Questo sistema ad alta pressione crea una riserva che porta a varici esofagee come le vene varicose, che possono poi scoppiare e sanguinare.
Cause comuni di cirrosi:
- Alcool
La cirrosi può svilupparsi nelle donne che bevono più di due drink alcolici al giorno (compresi birra e vino) per molti anni. Per gli uomini, bere più di tre bicchieri al giorno per anni può esporre al rischio di cirrosi. Tuttavia, la quantità è diversa per ogni persona e questo non significa che tutti coloro che hanno bevuto più di qualche bicchiere svilupperanno la cirrosi. La cirrosi causata dall'alcol è di solito il risultato di un consumo regolare di alcol superiore a queste quantità per 10 o 12 anni.
Altre cause di cirrosi sono
- L'epatite B può causare l'infiammazione del fegato e danni che possono portare alla cirrosi.
- L'epatite D può anche causare la cirrosi.
- L'epatite autoimmune causa un'infiammazione che può portare alla cirrosi.
- Danno ai dotti biliari che fungono da drenaggio della bile: un esempio di tale condizione è la colangite biliare primaria.
- Disturbi che influenzano la capacità dell'organismo di gestire il ferro e il rame: per esempio, l'emocromatosi e la malattia di Wilson.
- Farmaci come l'acetaminofene, alcuni antibiotici e alcuni antidepressivi possono portare alla cirrosi.
Sintomi della cirrosi:
I sintomi della cirrosi si manifestano perché il fegato non è in grado di purificare il sangue, di scomporre le tossine, di produrre proteine di coagulazione e di contribuire all'assorbimento dei grassi e delle vitamine liposolubili. Spesso non ci sono sintomi finché il disturbo non progredisce. Alcuni dei sintomi includono:
- riduzione dell'appetito
- epistassi
- ittero (colorazione gialla)
- piccole vene a forma di ragno sotto la pelle
- Dimagrimento
- anoressia
- prurito alla pelle
- Debolezza
I sintomi più gravi includono:
- confusione e difficoltà di pensiero
- gonfiore (ascite)
- gonfiore dei piedi (edema)
- Impotenza
- ginecomastia (quando gli uomini iniziano a sviluppare tessuto mammario)
Come viene diagnosticata la cirrosi epatica?
La diagnosi di cirrosi inizia con un'anamnesi e un esame fisico dettagliati. L'anamnesi può rivelare un abuso prolungato di alcol, l'esposizione all'epatite C, una storia familiare di malattia autoimmune o altri fattori di rischio. L'esame fisico può rivelare:
- pelle pallida
- occhi gialli (ittero)
- palme rosse
- tremore delle mani
- fegato o milza ingrossati
- testicoli piccoli
- eccesso di tessuto mammario (negli uomini)
- riduzione della vigilanza
Gli esami possono rivelare quanto il fegato sia danneggiato. Alcuni degli esami utilizzati per valutare la cirrosi sono:
- emocromo completo (per evidenziare l'anemia)
- esami del sangue per la coagulazione (per vedere la velocità di coagulazione del sangue)
- albumina (per analizzare la proteina prodotta nel fegato)
- test di funzionalità epatica
- alfa fetoproteina (screening del cancro al fegato)
Ulteriori esami che possono valutare il fegato includono:
- endoscopia superiore (per verificare la presenza di varici esofagee)
- ecografia del fegato
- Risonanza magnetica dell'addome
- TC dell'addome
- biopsia epatica (il test definitivo per la cirrosi)
Complicazioni da cirrosi:
Se il sangue non può passare attraverso il fegato, si crea una riserva attraverso altre vene, come quelle dell'esofago. Questa riserva è chiamata varici esofagee. Le vene non sono in grado di gestire l'alta pressione e iniziano a rigonfiarsi a causa del flusso sanguigno extra.
Altre complicazioni della cirrosi includono:
- ecchimosi (a causa della bassa conta piastrinica e/o della scarsa coagulazione)
- sanguinamento (a causa della ridotta coagulazione delle proteine)
- sensibilità ai farmaci (il fegato elabora i farmaci nel corpo)
- insufficienza renale
- cancro al fegato
- insulino-resistenza e diabete di tipo 2
- encefalopatia epatica (confusione dovuta agli effetti delle tossine ematiche sul cervello)
- calcoli biliari (l'interferenza con il flusso biliare può portare all'indurimento della bile e alla formazione di calcoli)
- varici esofagee
- ingrossamento della milza (splenomegalia)
- edema e ascite
Trattamento della cirrosi:
Il trattamento della cirrosi varia a seconda della causa e del grado di avanzamento del disturbo. Alcuni trattamenti includono:
- beta-bloccanti o nitrati (per l'ipertensione portale)
- smettere di bere (se la cirrosi è causata dall'alcol)
- procedure di bendaggio (utilizzate per controllare il sanguinamento delle varici esofagee)
- antibiotici per via endovenosa (per trattare la peritonite che può verificarsi con l'ascite)
- emodialisi (per depurare il sangue delle persone con insufficienza renale)
- lattulosio e dieta a basso contenuto proteico (per il trattamento dell'encefalopatia)
Il trapianto di fegato è l'ultima risorsa quando gli altri trattamenti falliscono.
Tutti i pazienti devono smettere di bere alcolici. I farmaci, anche quelli da banco, non devono essere assunti senza consultare il medico.
Ernia ventrale
Un'ernia ventrale si verifica lungo il centro verticale della parete addominale. I sintomi includono dolore addominale, soprattutto quando si solleva o si sforza. Il trattamento avviene mediante intervento chirurgico, compresa la ricostruzione dell'ernia a cielo aperto, laparoscopica e robotica. Un'ernia si verifica quando c'è un buco nel muscolo della parete addominale, che permette a un'ansa dell'intestino o del tessuto addominale di passare attraverso lo strato muscolare. Un'ernia ventrale è un'ernia che si verifica in qualsiasi punto della linea mediana (centro verticale) della parete addominale. Esistono tre tipi di ernia ventrale:
- Ernia epigastrica (zona dello stomaco): si verifica ovunque, da appena sotto lo sterno all'ombelico. Questo tipo di ernia è presente sia negli uomini che nelle donne.
- Ernia ombelicale: si verifica nella zona dell'ombelico.
- Ernia incisionale: si sviluppa nel sito di una precedente operazione. Fino a un terzo dei pazienti che si sottopongono a un intervento chirurgico addominale svilupperà un'ernia incisionale nel sito della cicatrice. Questo tipo di ernia può manifestarsi in qualsiasi momento, da mesi ad anni dopo un intervento chirurgico all'addome.
Quali sono le cause e i fattori di rischio per lo sviluppo di un'ernia ventrale?
Le ragioni sono molteplici, tra cui:
- Debolezza nel punto di incisione di un precedente intervento chirurgico all'addome (che può essere il risultato di un'infezione nel sito dell'intervento).
- Debolezza congenita nella zona della parete addominale.
- Debolezza della parete addominale causata da condizioni che la sollecitano.
- Prostatismo (ingrossamento della ghiandola prostatica che causa uno sforzo per urinare negli uomini anziani)
- Età (perdita totale di elasticità della parete addominale)
Quali sono i segni e i sintomi di un'ernia ventrale?
Alcuni pazienti non avvertono alcun disagio nelle prime fasi della formazione dell'ernia ventrale. Spesso il primo segno è un rigonfiamento visibile sotto la pelle dell'addome o un'area che risulta tenera al tatto. Il rigonfiamento può appiattirsi quando ci si sdraia o lo si comprime.
Un'ernia ventrale provoca un livello di dolore crescente quando una persona:
- Solleva oggetti pesanti.
- Durante la minzione/urinazione.
- Stare seduti o in piedi per lunghi periodi di tempo.
- Un forte dolore addominale può verificarsi se una parte dell'intestino attraversa la parete addominale e penetra nell'apertura. In questo caso, la parte di intestino intrappolata si contorce, perde l'apporto di sangue e inizia a morire. Si tratta di un'emergenza medica che richiede un aiuto immediato.
Come viene riparata un'ernia ventrale?
Le ernie ventrali non scompaiono e non migliorano da sole e richiedono un intervento chirurgico per essere riparate. Infatti, senza un trattamento, le ernie ventrali possono ingrandirsi e peggiorare nel tempo. Le ernie non trattate possono diventare difficili da riparare e possono portare a gravi complicazioni, come la torsione di parte dell'intestino. L'obiettivo dell'intervento chirurgico per un'ernia ventrale è quello di riparare il foro/difetto nella parete addominale, in modo che l'intestino e gli altri tessuti addominali non possano nuovamente sporgere attraverso la parete. L'intervento spesso ripristina il tono e la forma della parete addominale, riparando il foro e riportando i muscoli alla loro posizione normale.
Esistono tre tipi principali di intervento di riparazione dell'ernia: aperto, laparoscopico e robotico:
- Intervento di riparazione dell'ernia a cielo aperto: viene praticata un'incisione aperta nell'addome nel punto in cui si è verificata l'ernia e l'intestino o il tessuto addominale viene rimesso in posizione. Viene posizionato un materiale a rete per ridurre le recidive. La pelle viene solitamente chiusa con punti di sutura e colla dissolvibili.
- Chirurgia laparoscopica: vengono praticate alcune piccole incisioni nel punto in cui si è verificata l'ernia. Un laparoscopio (un sottile tubo illuminato con una telecamera sulla punta) viene inserito attraverso uno dei fori per guidare l'intervento. Il materiale chirurgico a rete può essere inserito per rafforzare l'area indebolita della parete addominale. I vantaggi di questo approccio rispetto alla riparazione dell'ernia a cielo aperto includono un minor rischio di infezione, poiché vengono utilizzate incisioni più piccole.
- Riparazione robotica dell'ernia: come la chirurgia laparoscopica, la chirurgia robotica utilizza un laparoscopio e viene eseguita nello stesso modo (piccole incisioni, piccola telecamera). La chirurgia robotica si differenzia dalla chirurgia laparoscopica perché il chirurgo è seduto a una console in sala operatoria e gestisce gli strumenti chirurgici dalla console stessa. I vantaggi dell'intervento di ernia robotica sono che il paziente ha piccole cicatrici anziché un'unica grande incisione e può avere meno dolore dopo l'intervento rispetto alla chirurgia aperta.
Ernia inguinale
L'ernia inguinale si verifica quando l'intestino o il grasso addominale fuoriescono attraverso la parete addominale inferiore fino alla zona inguinale.
Esistono 2 tipi di ernie inguinali:
- Ernia inguinale indiretta: questo tipo di ernia è causata da un difetto congenito della parete addominale.
- Ernia inguinale diretta: questo tipo di ernia si verifica solitamente negli uomini adulti. Il più delle volte sono causati da una debolezza dei muscoli della parete addominale che si sviluppa nel tempo, oppure a causa di sforzi o sollevamenti pesanti.
Un'ernia inguinale di solito non è pericolosa. Tuttavia, può essere doloroso, soprattutto quando si solleva, si piega, si sforza, passa o tossisce.
Quali sono i sintomi dell'ernia inguinale?
L'ernia inguinale può essere indolore o non provocare alcun sintomo, soprattutto alla sua prima comparsa. I sintomi che possono manifestarsi includono
- Un rigonfiamento su uno o entrambi i lati dell'inguine che scompare in posizione supina.
- Dolore all'inguine, soprattutto quando si solleva, si tossisce o ci si sforza.
- Sensazione di debolezza, pesantezza o bruciore all'inguine.
- Scroto gonfio
Tutte le ernie inguinali richiedono un intervento chirurgico?
Un'ernia inguinale non migliora né scompare da sola. Se vi viene diagnosticata un'ernia inguinale, il medico probabilmente vi consiglierà un intervento chirurgico.
Come viene riparata un'ernia inguinale?
La riparazione dell'ernia inguinale è un intervento chirurgico comune. L'intervento di ernia inguinale è chiamato anche erniorrafia o ernioplastica. Esistono 3 tipi di riparazione dell'ernia inguinale: la chirurgia a cielo aperto, la riparazione mini-invasiva o laparoscopica e la riparazione robotica.
Quali sono i rischi dell'intervento di riparazione dell'ernia inguinale?
I rischi della riparazione dell'ernia inguinale includono:
- Infezione
- Emorragia
- Dolore che non viene alleviato dai farmaci
- Le complicazioni a lungo termine sono rare, ma possono includere danni ai nervi o recidiva dell'ernia, che richiede un secondo intervento.
Ernia iatale
Che cos'è l'ernia iatale?
Un'ernia iatale si verifica quando la parte superiore dello stomaco spinge attraverso un'apertura nel diaframma e nella cavità toracica. Il diaframma è la sottile parete muscolare che separa la cavità toracica dall'addome. L'apertura del diaframma è il punto di collegamento tra l'esofago e lo stomaco.
Chi è a rischio di sviluppare un'ernia iatale?
L'ernia iatale può svilupparsi in persone di tutte le età e di entrambi i sessi, anche se è frequente nelle persone di età superiore ai 50 anni. L'ernia iatale è più frequente nelle persone in sovrappeso e nei fumatori.
Quali sono i sintomi dell'ernia iatale?
Molte persone affette da ernia iatale non presentano sintomi. Alcune persone presentano gli stessi sintomi della malattia da reflusso gastroesofageo (GERD).
- Bruciore di stomaco.
- Sapore amaro o acido nella parte posteriore della gola.
- Gonfiore ed eruttazione.
- Disagio o dolore allo stomaco o all'esofago.
Anche se sembra esserci un legame tra ernia iatale e GERD, una condizione non causa l'altra. Molte persone hanno un'ernia iatale senza avere la GERD e altre hanno la GERD senza avere un'ernia iatale.
Un altro sintomo dell'ernia iatale è il dolore al petto.
Come viene diagnosticata l'ernia iatale?
Per diagnosticare un'ernia iatale si possono eseguire diversi esami. Questi includono un test di ingestione del bario, un'endoscopia, studi di manometria esofagea, test del pH e studi di svuotamento gastrico.
Come viene trattata l'ernia iatale?
La maggior parte delle ernie iatali non causa problemi e raramente necessita di un trattamento. Tuttavia, poiché alcuni pazienti affetti da ernia iatale presentano sintomi di GERD, il trattamento inizia con i metodi utilizzati per la cura della GERD.
Quando è necessario un intervento di ernia iatale?
Se la parte dello stomaco che entra nell'esofago è schiacciata così tanto da interrompere l'afflusso di sangue, è necessario intervenire chirurgicamente. L'intervento chirurgico può essere necessario anche per le persone con ernia iatale che presentano un reflusso esofageo grave e di lunga durata (cronico), i cui sintomi non sono alleviati dai trattamenti medici. L'obiettivo di questo intervento è correggere il reflusso gastroesofageo creando un meccanismo di lembi nella parte inferiore dell'esofago.
Come viene eseguito l'intervento di ernia iatale?
L'intervento di riparazione dell'ernia iatale comprende:
- Riportare l'ernia iatale all'interno dell'addome.
- Miglioramento della valvola in fondo all'esofago.
- Chiusura del foro nel muscolo diaframma.
Durante l'intervento, la parte superiore dello stomaco (chiamata fundus) viene avvolta intorno alla parte inferiore dell'esofago. In questo modo si crea uno sfintere (valvola) permanentemente stretto, in modo che il contenuto dello stomaco non torni indietro (reflusso) nell'esofago. L'intervento può essere aperto o laparoscopico.
L'intervento di fundoplicazione aperta comporta un'incisione più ampia. Questo tipo di procedura può essere necessaria in alcuni casi molto gravi e consente una maggiore visibilità durante l'intervento. Tuttavia, gli interventi a cielo aperto richiedono un tempo di recupero più lungo in ospedale.
La chirurgia laparoscopica viene eseguita attraverso diverse piccole incisioni invece di un'unica grande incisione. La procedura laparoscopica specifica utilizzata per la riparazione dell'ernia iatale si chiama fundoplicatio Nissen. Questa procedura consente di risolvere in modo permanente i sintomi dell'ernia iatale. Durante l'intervento vengono praticate cinque o sei piccole incisioni nell'addome. Il laparoscopio e gli altri strumenti chirurgici vengono inseriti attraverso le piccole incisioni. La parte superiore dello stomaco viene avvolta intorno all'esofago e lo sfintere viene stretto durante l'intervento. I vantaggi della chirurgia laparoscopica rispetto a quella a cielo aperto sono i seguenti:
- Incisioni più piccole.
- Minore rischio di infezione.
- Meno dolore e meno cicatrici.
- Recupero più breve.
Emorroidi
Le emorroidi sono vene gonfie situate intorno all'ano o nella parte inferiore del retto. Circa il 50% degli adulti manifesta i sintomi delle emorroidi entro i 50 anni.
Le emorroidi possono essere sia interne che esterne. Le emorroidi interne si sviluppano nell'ano o nel retto. Le emorroidi esterne si sviluppano all'esterno dell'ano. Le emorroidi esterne sono le più comuni e fastidiose. Le emorroidi provocano dolore, forte prurito e difficoltà a sedersi. Fortunatamente sono curabili.
Quali sono i sintomi delle emorroidi?
I sintomi delle emorroidi comprendono:
- prurito intenso intorno all'ano
- irritazione e dolore intorno all'ano
- nodulo o gonfiore pruriginoso o doloroso in prossimità dell'ano
- perdita di feci
- movimenti intestinali dolorosi
- sangue sui tessuti dopo un movimento intestinale
Sebbene le emorroidi siano dolorose, non rappresentano una minaccia per la vita e spesso scompaiono da sole senza trattamento.
Quali sono le cause delle emorroidi?
Le emorroidi si verificano quando le vene intorno all'ano subiscono una pressione eccessiva. I possibili fattori includono:
- tensione durante il movimento intestinale
- complicazioni della stitichezza cronica
- stare seduti per lunghi periodi di tempo, soprattutto alla toilette
- storia familiare di emorroidi
Fattori di rischio:
- Le emorroidi possono essere trasmesse geneticamente da genitore a figlio.
- Il sollevamento costante di pesi, l'obesità o altre sollecitazioni costanti del corpo possono aumentare il rischio di emorroidi.
- Le emorroidi possono svilupparsi quando ci si sforza durante i movimenti intestinali, sia che si abbia la diarrea o la stitichezza, sia che si stia seduti troppo a lungo sul water.
- Anche i rapporti anali possono irritare le emorroidi.
- È anche più probabile che si sviluppino emorroidi durante la gravidanza. Quando l'utero si ingrossa, comprime la vena del colon, causandone il rigonfiamento.
Come vengono diagnosticate le emorroidi?
L'esame visivo dell'ano può essere sufficiente per diagnosticare le emorroidi. Per confermare la diagnosi, è possibile eseguire un esame diverso per verificare la presenza di anomalie nell'ano. Questo esame è noto come esplorazione rettale. Durante questo esame, il medico inserisce un dito nel retto. A seconda dei fattori di rischio per le malattie gastrointestinali, il medico può ordinare un ulteriore esame come l'anoscopia, la sigmoidoscopia o la colonscopia. Ognuno di questi esami prevede l'uso di una piccola telecamera per diagnosticare anomalie nell'ano, nel retto o nel colon.
L'anoscopia esamina l'interno dell'ano, la sigmoidoscopia gli ultimi 40 centimetri del colon e la colonscopia l'intero colon.
Quali sono le opzioni di trattamento per le emorroidi?
Se i trattamenti domiciliari non aiutano a risolvere il problema delle emorroidi, il medico può consigliare di eseguire una legatura con un elastico. Questa procedura prevede che il medico interrompa la circolazione del sangue all'emorroide posizionando una fascia elastica intorno ad essa. Questo fa sì che l'emorroide perda circolazione, costringendola a ridursi. Questa procedura deve essere eseguita solo da un medico professionista.
Se la legatura con un elastico non è un'opzione, il medico può eseguire una terapia iniettiva o la scleroterapia. In questa procedura, una sostanza chimica viene iniettata direttamente nel vaso sanguigno. Questo fa sì che l'emorroide diminuisca di dimensioni.
Quali sono le complicazioni associate alle emorroidi?
Le complicazioni dovute alle emorroidi sono rare, ma possono includere:
- coaguli di sangue nella vena gonfia
- Sanguinamento
- anemia da carenza di ferro causata dalla perdita di sangue
Dispepsia
La dispepsia, nota anche come indigestione, si riferisce al disagio o al dolore che si manifesta nella parte superiore dell'addome, spesso dopo aver mangiato o bevuto. Non è una malattia, ma un sintomo. La dispepsia è un problema comune che colpisce fino al 30% della popolazione. I sintomi più comuni sono gonfiore, malessere, sensazione di pienezza, nausea e gas. Nella maggior parte dei casi si verifica dopo aver mangiato o bevuto. Spesso i cambiamenti nello stile di vita possono essere d'aiuto.
Altre cause includono condizioni mediche come la malattia da reflusso gastroesofageo (GERD) e l'uso di alcuni farmaci.
Sintomi:
- dolore associato all'apparato digerente
- sensazione di bruciore nel tratto digestivo
- sensazione di sazietà dopo aver mangiato
- sensazione di sazietà troppo rapida durante un pasto
- Si possono verificare anche gonfiore e nausea.
- Una persona può presentare sintomi anche se non ha mangiato molto.
Trattamento:
Il trattamento della dispepsia dipende dalla causa e dalla gravità. Spesso il trattamento della patologia di base o la modifica dei farmaci riducono la dispepsia.
Per i sintomi lievi e rari, i cambiamenti nello stile di vita possono essere utili. Questi includono:
- evitare o limitare l'assunzione di alimenti scatenanti, come fritti, cioccolato, cipolle e aglio
- bere acqua invece di soda
- limitare l'assunzione di caffeina e alcol
- mangiare più spesso quantità ridotte
- mangiare lentamente
- mantenere un peso moderato
- evitare gli indumenti aderenti
- senza mangiare 3 ore o più prima di andare a letto
- alzare la testa del letto
- evitare o smettere di fumare
In caso di sintomi gravi o frequenti, il medico può consigliare l'assunzione di farmaci. Sono disponibili diversi farmaci e trattamenti, a seconda della causa della dispepsia.
Alcuni degli interventi più comuni per le malattie del tratto gastrointestinale sono:
Appendicectomia laparoscopica
Che cos'è l'appendicectomia?
Si tratta di un tipo di intervento chirurgico per rimuovere l'appendice. La rimozione dell'appendice cura l'appendicite. Se l'appendice non viene trattata, può scoppiare e causare malattie molto gravi o addirittura la morte.
L'appendicectomia è un intervento comune. Un modo per rimuovere l'appendice è l'appendicectomia aperta. L'appendicectomia laparoscopica rimuove l'appendice con piccole incisioni.
Colecistectomia laparoscopica
Che cos'è la colecistectomia laparoscopica?
La colecistectomia laparoscopica è un intervento di rimozione della cistifellea. L'operazione dura circa 1-2 ore. La colecistectomia laparoscopica aiuta le persone con calcoli biliari che causano dolore e infezioni. I calcoli biliari sono cristalli che si formano nella cistifellea. Possono bloccare il flusso di bile dalla cistifellea all'apparato digerente. Questa ostruzione causa la colecistite (infiammazione della cistifellea). I calcoli biliari possono anche spostarsi in altre parti del corpo e causare problemi.
I sintomi dei calcoli biliari comprendono:
- Sensazione di gonfiore.
- Alta temperatura.
- Ittero.
- Nausea.
- Dolore nella parte destra dell'addome che può raggiungere la schiena o la spalla.
Gastroscopia
Che cos'è la gastroscopia?
La gastroscopia è un esame del tratto digestivo superiore (esofago, stomaco e duodeno) che si avvale di un endoscopio, un tubo lungo, sottile e flessibile che contiene una telecamera e una luce per vedere il rivestimento di questi organi.
Perché si esegue una gastroscopia?
La gastroscopia, nota anche come endoscopia gastrointestinale superiore o semplicemente endoscopia superiore, viene solitamente eseguita per esaminare la causa di sintomi quali bruciore di stomaco, dolore addominale, difficoltà di deglutizione, vomito o sanguinamento dal tratto digestivo, nonché per formulare o confermare una diagnosi.
A volte le condizioni possono essere trattate anche durante la gastroscopia, per esempio:
- I polipi possono essere rimossi;
- Le vene varicose (bolle) nell'esofago possono essere trattate per arrestare e prevenire il sanguinamento;
- l'esofago ristretto può essere dilatato
- è possibile rimuovere oggetti estranei (come quelli ingeriti dai bambini).
La procedura dura circa 15-30 minuti. Di solito si può tornare a casa dopo circa 2 ore.
Quali sono i rischi della gastroscopia?
Dopo l'intervento può insorgere un leggero mal di gola. L'aria può penetrare nello stomaco, causando gonfiore.
Esiste una piccola possibilità di sanguinamento dopo l'intervento, soprattutto se è stata eseguita una biopsia o un trattamento. L'eventuale sanguinamento è di solito di lieve entità.
Pochissime persone sperimentano effetti collaterali gravi dalla gastroscopia. Molto raramente, il rivestimento dello stomaco, dell'esofago o del duodeno (la prima parte dell'intestino tenue) può essere lacerato e in questi casi è necessario il ricovero in ospedale. Può essere necessario un intervento chirurgico per riparare la perforazione.
Colonscopia
Che cos'è la colonscopia?
La colonscopia è una procedura in cui il medico utilizza un colonscopio per guardare all'interno del retto e del colon. Una colonscopia può evidenziare tessuti irritati e gonfi, ulcere, polipi e tumori del colon.
La colonscopia può aiutare il medico a individuare la causa dei sintomi, ad esempio:
- sanguinamento dall'ano
- cambiamenti nell'attività intestinale, come ad esempio la diarrea
- dolore addominale
- perdita di peso inspiegabile
I medici utilizzano la colonscopia anche come strumento di screening per i polipi e il cancro del colon. Lo screening può individuare le malattie in una fase iniziale, quando ci sono maggiori possibilità di curare la malattia.
Per uno svolgimento regolare dell'esame, è necessaria una preparazione preliminare: la pulizia del colon (svuotamento delle feci). L'intera procedura di preparazione alla colonscopia viene spiegata dal medico durante la visita preliminare.
Una preparazione adeguata è molto importante. Un intestino poco pulito può essere la causa della mancata individuazione di piccoli polipi o tumori. L'ispezione è difficile in presenza di acqua sporca e residui di cibo.
Una colonscopia dura in genere dai 30 ai 60 minuti.
Durante la procedura, il medico può rimuovere i polipi e inviarli a un laboratorio per le analisi. I polipi del colon sono comuni negli adulti e nella maggior parte dei casi sono innocui. Tuttavia, la maggior parte dei casi di cancro del colon inizia con un polipo, quindi la rimozione precoce dei polipi aiuta a prevenire il cancro.
Se il medico trova un tessuto anomalo, può essere eseguita una biopsia. Se il medico ha rimosso dei polipi o ha eseguito una biopsia, può verificarsi un leggero sanguinamento dall'ano. Questo sanguinamento è normale. Il patologo esaminerà il tessuto bioptico e i risultati richiederanno alcuni giorni o più.
Quali sono i rischi della colonscopia?
I rischi della colonscopia comprendono:
- Sanguinamento
- perforazione del colon
- reazione all'anestesia, compresi problemi respiratori o cardiaci
- forti dolori addominali
- morte, anche se questo rischio è raro
Emorragia e perforazione sono le complicazioni più comuni della colonscopia. La maggior parte dei casi di emorragia si verifica in pazienti in cui i polipi sono stati rimossi.
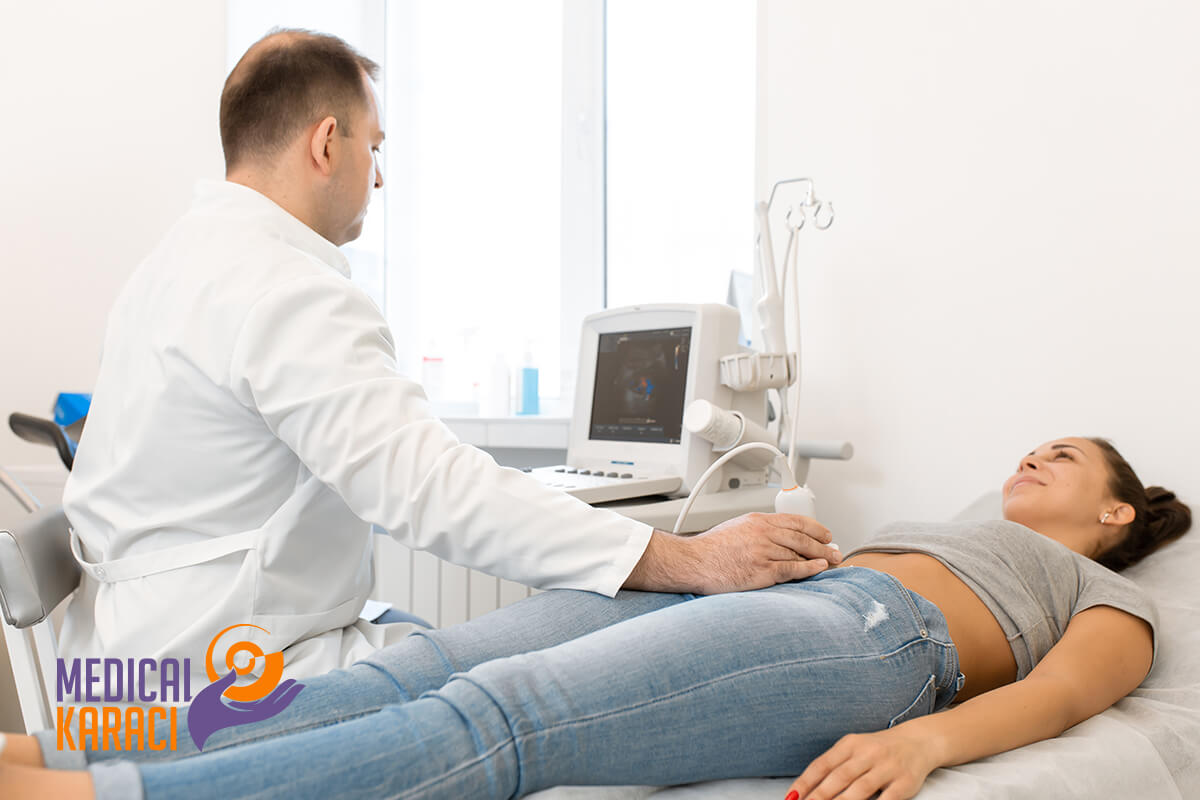
Diagnostica a ultrasuoni
La diagnostica ecografica viene utilizzata per controllare i principali organi della cavità addominale. Questi organi comprendono la cistifellea, i reni, il fegato, il pancreas e la milza.
Se lo specialista sospetta la presenza di una di queste condizioni, può eseguire un'ecografia addominale:
- coagulo di sangue
- organo ingrossato (come fegato, milza o reni)
- liquido nella cavità addominale
- calcoli biliari
- ernia
- Pancreatite
- ostruzione o cancro del rene
- calcoli renali
- cancro al fegato
- appendicite
- formazioni tumorali
L'ecografia addominale può anche essere utilizzata come ausilio durante alcuni interventi. Ad esempio:
- Durante una biopsia addominale per vedere dove posizionare l'ago per rimuovere un piccolo campione di tessuto.
- L'ecografia può aiutare a drenare il liquido da una cisti o da un ascesso.
- Gli ultrasuoni possono essere utilizzati per esaminare il flusso sanguigno all'interno dell'addome.
Ablazione termica a radiofrequenza
La neurotomia a radiofrequenza utilizza il calore generato dalle onde radio per colpire alcuni nervi e interrompere temporaneamente la loro capacità di inviare segnali di dolore. La procedura è nota anche come ablazione a radiofrequenza. Gli aghi inseriti attraverso la pelle in prossimità dell'area dolorosa trasmettono le onde radio ai nervi interessati.
L'ablazione con radiofrequenza è più comunemente utilizzata per trattare l'esofago di Barrett, una condizione che può spesso derivare da bruciori di stomaco o dalla malattia da reflusso gastroesofageo, e l'ectasia vascolare antrale gastrica, una condizione di vasi sanguigni anomali nello stomaco che causa anemia.
Test dell'Helicobacter pylori
L'Helicobacter pylori è un batterio gram-negativo che si trova nello stomaco e nel duodeno. Provoca gastrite peptica, ulcera e duodenite. Si sospetta che sia uno dei fattori che causano il cancro allo stomaco.
Si stima che oltre il 50% della popolazione mondiale sia portatore di questo batterio, soprattutto nei Paesi in via di sviluppo. Nell'80% dei casi non c'è sintomatologia. Nell'infezione stessa, possono essere presenti nausea, vomito, inappetenza, ma anche nessun sintomo. Il batterio può svilupparsi per anni senza che il paziente lo sospetti.
Lo studio è consigliato per:
- Prevenzione.
- Presenza di disturbi nella regione gastrica.
- Malattia diagnosticata nella regione gastrica senza un agente causale identificato.
За повече информация, можете да се обадите на телефон: 0878500730
















1 commento
Искам да изкажа благодарности към проф. Хакан Йълдъз и целия екип, за топлото посрещане, професионализма и човешкото отношение. Сърцето ми остана завинаги при Вас! Продължавайте да лекувате хората с този плам и не забравяйте човечността си по пътя към върховете! Благодарности и на преводачката Mevlida Tokezli, за това, че беше през целият процес до мен и не ме остави и за секунда сама!